COVID-19 예방접종 후 유방 초음파에서 발견된 동측 겨드랑이 림프절병증의 관리
Management of Ipsilateral Axillary Lymphadenopathy Detected on Breast Ultrasound after COVID-19 Vaccination
Article information
Trans Abstract
The coronavirus disease 2019 (COVID-19) pandemic has significantly impacted morbidity and mortality worldwide. The rollout of vaccination programs remains the most helpful action to contain coronavirus dissemination. COVID-19 vaccines are commonly administered intramuscularly into the arm. Ipsilateral axillary lymphadenopathy has been reported as an adverse event after COVID-19 vaccination. Axillary lymphadenopathy following COVID-19 vaccination may mimic metastasis. A major concern is that this finding could lead to a misdiagnosis in patients with various types of malignancy, especially breast cancer. This article reviewed the management and reports of ipsilateral axillary lymphadenopathy caused by the COVID-19 vaccine with a focus on ultrasound.
서 론
높은 유병률과 종종 증상이 없는 긴 잠복기로 인해 중증 급성 호흡기 증후군 코로나바이러스-2 (severe acute respiratory syndrome-coronavirus-2, SARS-CoV-2)는 2019년 12월 중국 우한에서 처음 발생하여 수백만 명을 감염시키며 전 세계적인 유행병이 되면서 2020년 2월 11일 World Health Organization에서 코로나바이러스 질병 2019 (coronavirus disease 2019, COVID-19)로 명명되었으며, 2022년 9월 현재까지도 많은 변종을 만들면서 유행 중이다[1]. 비교적 최근 발생한 전 세계적인 호흡기 유행병인 메르스(Middle East respiratory syndrome CoV, MERS-CoV), 사스(SARS-CoV)와 비교하면 사망률이 34.77%, 10.87%, 2.08%로 COVID-19가 두 가지 다른 유행병보다 현저히 낮으나 전파율은 상당히 높다[2-5].
COVID-19 예방접종은 증상이 있는 COVID-19의 감소 및 심각한 질병으로 진행을 막아주는 효과가 있다고 보고되었고[6], 2020년 12월 영국을 시작으로 이 전 세계적인 유행병을 막기 위해 예방접종 프로그램이 시행되었다. 한국의 경우 2021년 3월 Oxford-AstraZeneca 백신으로 65세 이상을 대상으로 접종을 시작하여, Moderna, Pfizer/BioNTech, Janssen, Novavex 등의 백신으로 접종하고 있으며, 2022년 9월 28일 현재 1차접종은 전 국민의 87.9%, 2차접종은 87.1%를 보이고 있으며 청소년 접종률도 1차 83.4%, 2차 80.9%로 국민 대부분이 접종하였다[7].
COVID-19 백신은 일반적으로 팔에 근육 주사로 투여되며, 겨드랑이 림프절병증은 COVID-19 백신접종 후 부작용으로 보고되었다. 이는 유방암 등 암의 전이가 의심되어 불필요한 림프절 생검을 시행하게 할 수 있으며, 영상이나 조직 검사 결과 암이 아닌 접종으로 인한 반응성 변화로 최종 진단될 수 있으나, 이 또한 암 진단을 지연시켜 잠재적으로 환자에게 나쁜 영향을 미칠 수 있다[8].
이에 저자들은 초음파를 중심으로 COVID-19 백신으로 인한 동측 겨드랑이 림프절병증의 특징과 관리 방법을 살펴보았다.
본 론
2022년 6월 12일까지 PubMed 및 EMBASE 데이터베이스에서 관련 기사를 검색하였다. 사용된 검색어는 "COVID-19" 또는 "COVID-19”과 “vaccines" 또는 “axillary lymphadenopathy“ 또는 “axillary lymphadenopathy”과 “COVID-19” 또는 "axillary lymphadenopathy”와 “ultrasonography” 또는 “COVID-19’’와 “ultrasonography”이다. 506개의 논문이 검색되었으면 이 중 리뷰 기사, 학회 초록, 비연구 기사(예: 논평, 의견 및 지침)는 제외되었고, 최종적으로 14개의 논문을 중심으로 리뷰하였다.
18-64세 코호트를 대상으로 한 Moderna 임상시험에서 겨드랑이 부종이나 압통은 1차접종 후 환자의 11.6%, 2차접종 후 16.0%에서 부작용으로 발생되어 위약군(각각 5.0% 및 4.3%)과 비교하여 현저히 높은 발생률을 보였다[9].
COVID-19 백신은 다른 백신들에 비해 겨드랑이 림프절병증의 발병률이 현저히 더 높았다. Faermann 등[5]에 의하면 예방접종 후 겨드랑이 림프절병증은 4배 가까이 증가하였다. Wolfson 등[10]에 의하면 COVID-19 예방접종을 받고 유방 영상 촬영을 받은 환자의 44%가 최소 한 가지 영상 방식에서 림프절 종대가 나타났고, 유방 조영술 단독으로 9%, 초음파 단독으로 61%, 두 검사 모두에서 30%가 확인되었다.
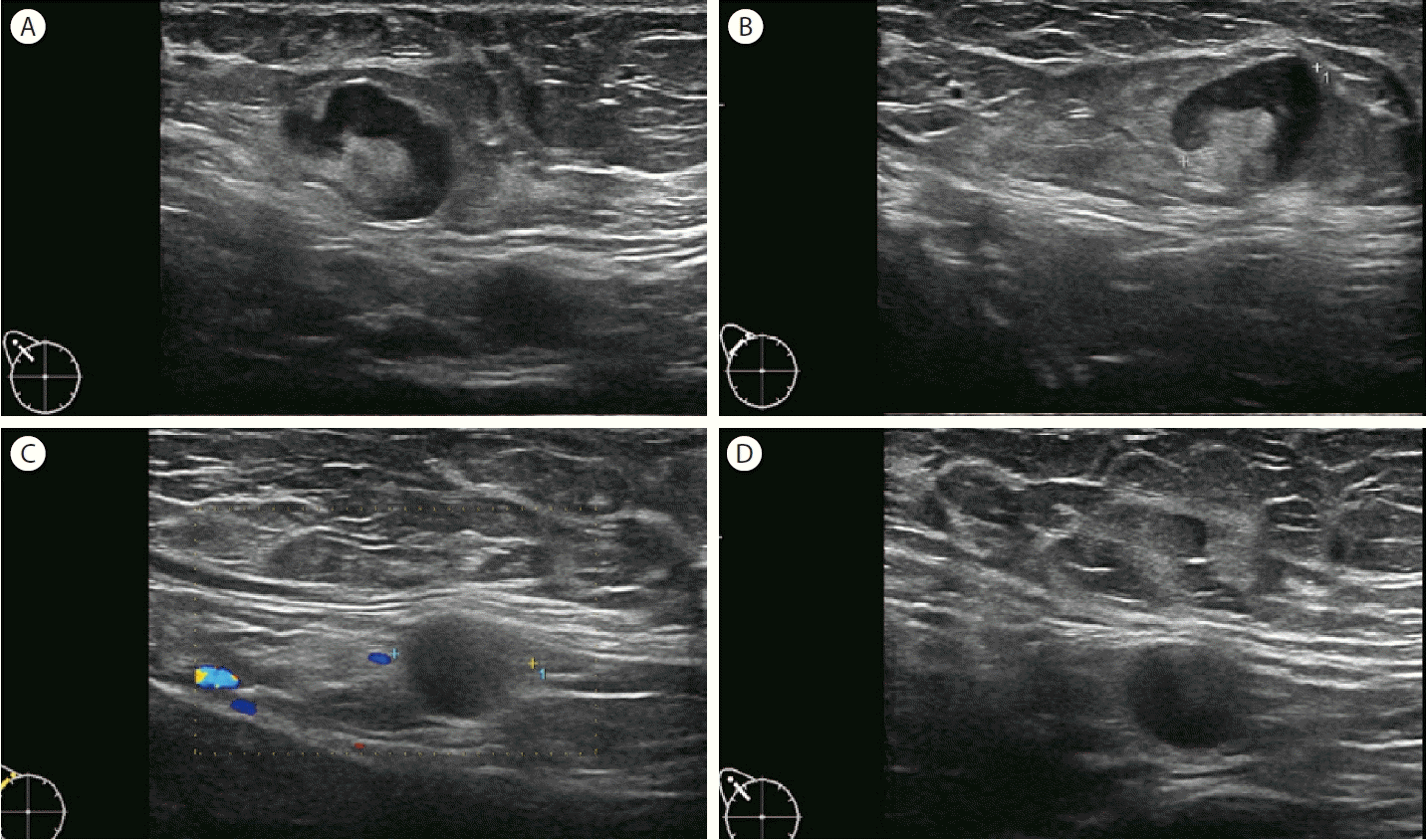
최근의 보고에 의하면 백신의 종류에 따라 림프절병증의 발생률, 발생 개수, 크기 및 지속 기간 등이 달라지는데, 대표적인 Moderna 백신과 Pfizer/BioNTech 백신은 숙주면역세포가 항원을 생산하도록 유도하는 반면, 약독화된 바이러스 벡터 Oxford-AstraZeneca 백신은 면역반응기전을 유도한다. 그래서 mRNA 백신이 벡터백신보다 발생하는 림프절병증의 발생률, 크기 및 지속 기간이 더 길다고 보고되었다[11] (Fig. 1).
Eifer와 Eshet [12]는 유방암으로 절제술을 받은 환자에서 반대측 림프절병증과 FDG 흡수가 백신접종 후 반응성 림프절병증으로 증가한 환자를 보고하였다. Özütemiz 등[13]은 접종 후 발생한 림프절병증이 실제로 전이를 발견하지 못하도록 한 유방암 환자 5건을 보고하기도 하였다.
Ha 등[14]의 보고에 의하면 유방암이 발생한 동측 팔에 COVID-19 백신접종을 받은 유방암 여성 19명 중 동측 겨드랑이 림프절병증이 초음파에서는 84.2% (19명 중 16명), 자기공명영상(magnetic resonance imaging, MRI)에서는 71.4% (14명 중 10명)에서 관찰되었으며, 21.0% (19명 중 4명)가 림프절 전이 진단을 받았다고 보고하였다.
이런 보고들은 겨드랑이 림프절병증의 발생을 단순하게 넘겨서는 안된다는 경고를 보내고 있으며, 체계적인 환자 관리가 필요한 상황이다.
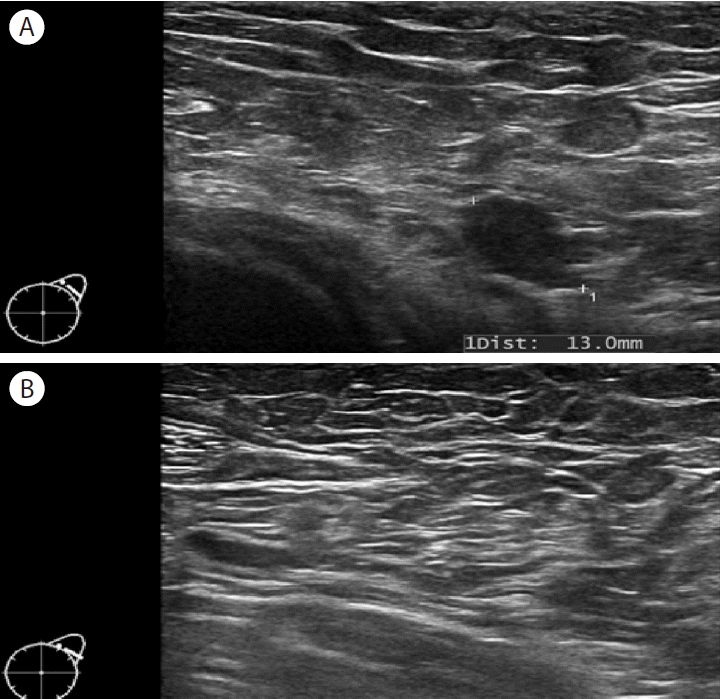
Mehta 등[15]에 의하면 COVID-19 백신접종한 동측 팔의 단독 편측 겨드랑이 림프절병증이 주로 문제가 되며 4-12주 후에 단기간 경과 관찰을 위한 반복 초음파를 진행하도록 추천하였다. 또한 여러 다른 논문에서도 대부분 동측 겨드랑이 림프절병증이 발견될 경우 비슷하게 단기 경과 관찰 후에 지속되는 경우 추가적인 영상의학적인 검사 혹은 세침흡입 검사를 권고하였다[5,10,11,13,14] (Fig. 2).
결 론
높은 유병률과 높은 확률로 증상이 없는 긴 잠복기로 인해 SARS-CoV-2가 전 세계적으로 수백만 명을 감염시켜 COVID-19 대유행을 일으켰다.
COVID-19로 인해 전 세계적으로 고통을 겪고 있으나, 예방접종을 통해 변종을 완전히 통제하지는 못하였지만 어느 정도 예방효과를 거두었고, 치명률을 줄여주어 예방접종은 전 세계적인 유행병 극복에 중요한 요소로 작용하고 있다. COVID-19 백신 가용성이 증가하고 예방접종을 받은 환자 인구가 더 많아짐에 따라 더 많은 환자가 영상 촬영에서 림프절병증을 보일 것으로 예상된다. 이는 유방암으로 진단되어 전신 검사 중인 환자나 유방암이나 다른 암들로 치료 중이거나 치료 후 경과 관찰 검사에서 전이로 의심되어 불필요한 림프절 생검 및 추가 검사를 시행하게 만들고, 영상이나 조직 검사 결과 암이 아닌 최근 접종으로 인한 반응성 변화로 판단될 수 있으나, 암 진단을 지연시켜 잠재적으로 환자 관리와 생존율에 나쁜 영향을 미칠 수 있다[8].
이러한 연구들의 결과에 따라 여러 임상 지침에서 6주의 차단 기간을 주로 권고하고 있다. National Institute for Health and Care Excellence 지침에서는 겨드랑이 림프절의 비대가 6주 동안 지속되는 경우 전문의에게 의뢰하는, "관심 후 대기" 접근 방식을 권고하였다. 미국 유방영상학회(Society of Breast Imaging)와 캐나다 유방영상학회(Canadian Society of Breast Imaging)도 첫 번째 COVID-19 예방접종 후 발생한 경우 두 번째 접종 전 또는 두 번째 접종 후 4-6주에 선별 영상의 일정을 다시 잡을 것을 권고하고 있다[16,17]. 그러나 유럽 유방영상학회(European Society of Breast Imaging)는 유방암 병력이 없는 환자에서 2차 백신접종 후 최소 12주 후에 겨드랑이 림프절병증의 영상 촬영을 권장한다[18]. 또한 접종 위치의 경우 미국 방사선의학회(American College of Radiology)는 유방암 발생 혹은 치료받은 쪽의 반대쪽 팔이나 허벅지에 예방접종을 권장하고 있다(Table 1).
저자들은 COVID-19 백신 관련 림프절병증의 관리는 환자의 병력, 예방접종 이력 및 방사선학적 소견을 고려하여 초음파의 경우 6주 후 겨드랑이 초음파를 보고 MRI, positron emission tomography/computed tomography 등 추가 영상 및 생검 또는 새침흡입 검사를 하여 불필요한 의료 지출을 줄이고 환자가 불안하지 않도록 해야겠다.